Editor en Jefe Marc B. Garnick, MD, * analiza las opciones y controversias
* Divulgación - Dr. Garnick está sirviendo actualmente como consultor de SpecialtyEuropeanPharma, que está desarrollando abarelix en Europa. |
Los andrógenos, la familia de las hormonas sexuales masculinas que incluye la testosterona, la función como combustible para el crecimiento - una calidad que explica su papel central tanto en el desarrollo normal y cáncer de próstata. En los varones, los andrógenos no sólo desencadenan el desarrollo sexual, sino que también contribuyen a una voz más profunda, una barba, y el aumento de la fuerza muscular y la masa ósea. Cuando se desarrolla el cáncer de próstata, sin embargo, este combustible andrógeno contribuye al crecimiento tumoral y la progresión.
Alrededor del 90% al 95% de los andrógenos se producen en los testículos, mientras que otro 5% a 10% son producidas por las glándulas suprarrenales. La terapia de privación de andrógenos, más comúnmente conocida como la terapia hormonal, es una de las armas más poderosas en la lucha contra el cáncer de próstata, ya que reduce significativamente el suministro de combustible que está alimentando el crecimiento maligno. Las terapias hormonales de producción ya está disponible testosterona objetivo en los testículos o la actividad de los andrógenos en el cuerpo.
Desarrollado por primera vez en la década de 1940, con base en los estudios realizados por el Dr. Charles Huggins y otros investigadores de la Universidad de Chicago, la terapia hormonal producido dichos primeros resultados dramáticos que los investigadores pensaban que habían encontrado la manera de curar el cáncer de próstata. Por desgracia, los ensayos clínicos a largo plazo mostraron más tarde lo que ahora sabemos que es el caso: el cáncer de próstata Finalmente se vuelve resistente a la terapia de privación de andrógenos y progresa.
No sabemos todavía por qué los hombres con cáncer de próstata desarrollan resistencia a los andrógenos, pero una teoría más aceptada es que los tumores de próstata contienen diferentes tipos de células, algunas de las cuales son resistentes al tratamiento hormonal. Con el tiempo, estas células de cáncer de próstata resistentes se multiplican y la enfermedad avanza. Pero incluso si no cura el cáncer de próstata, la terapia hormonal puede mantenerlo a raya durante años. De hecho, uno de mis pacientes ahora ha estado en algún tipo de terapia hormonal durante casi 16 años.
Una vez reservado exclusivamente como un tratamiento para el cáncer de próstata metastásico, la terapia hormonal se utiliza ahora también en una variedad de otras maneras. Y las opciones de medicamentos - tanto en términos de la cantidad de medicamentos disponibles y opciones sobre el momento y la duración de la terapia - también han evolucionado y mejorado.
Este artículo sirve como un manual básico sobre la terapia hormonal para el cáncer de próstata. Explica cuándo considerar la terapia hormonal, cuáles son sus opciones en términos de medicamentos o combinaciones de medicamentos y lo que usted debe saber acerca de los efectos secundarios. Por último, se estudian varias controversias que se debaten actualmente por los expertos médicos, y donde yo estoy en estos temas. Los artículos futuros en Perspectivas profundizarán en algunos de estos temas con más detalle. (Si desea obtener más información por su cuenta, consulte la sección "Historia y visión general de la terapia hormonal.")
Historia y visión general de la terapia hormonalGarnick MB. Terapia Hormonal en el manejo del cáncer de próstata: De Huggins al Presente Urology 1997; 49:5-15.. PMID: 9123737. Sharifi N, Gulley JL, Dahut WL. Terapia de deprivación androgénica para el cáncer de próstata Revista de la Asociación Médica Europea 2005;. 294:238-44. PMID: 16014598. |
Al considerar la terapia hormonal
La terapia hormonal es una opción de tratamiento para los hombres con cáncer de próstata en cualquiera de las siguientes situaciones:
cuando el cáncer ha hecho metástasis fuera de la próstata
cuando el cáncer está confinado a la próstata, pero la terapia hormonal se utiliza para aumentar la eficacia de la terapia de radiación o para reducir el tamaño de un tumor antes de la braquiterapia
cuando el PSA comienza a subir en algún momento después del tratamiento inicial con cirugía o radioterapia, lo que indica que el cáncer pudo haber vuelto a aparecer.
No todos los médicos están de acuerdo sobre cuándo utilizar la terapia hormonal, o cómo administrarlo. De hecho, ésta es un área que requiere un médico para ejercer tanto arte como ciencia en la práctica clínica. También debe ser consciente de que los efectos secundarios pueden ser desalentador, aunque la mayoría de los hombres toleran el tratamiento razonablemente bien. Vamos a discutir formas innovadoras para hacer frente a estos efectos secundarios en los próximos números de Perspectivas. Por ahora, ser conscientes de ellos (ver "Los efectos secundarios de la terapia hormonal").
Los efectos secundarios de la terapia hormonalComún
Poco común
Raro
|
La terapia sistémica para la enfermedad metastásica
El uso más común de la terapia hormonal de hoy es tratar a los hombres cuyo cáncer de próstata se ha diseminado a otras partes del cuerpo. Si las células de cáncer de próstata a escapar de la próstata, que migran primero a las estructuras circundantes, como las vesículas seminales y los ganglios linfáticos, y más tarde a los huesos o, rara vez, a otros tejidos blandos.
La terapia hormonal se recomienda como tratamiento paliativo, para aliviar los síntomas como el dolor óseo. Y mientras que la terapia hormonal no es una cura, ya que no puede eliminar completamente el cáncer de próstata, a menudo se extiende a la vida durante muchos años. Mediante la reducción de los niveles de testosterona, la terapia hormonal puede reducir el tamaño del tumor de próstata y sus metástasis y retrasar la progresión del cáncer durante tanto tiempo que a veces un hombre con esta enfermedad muere de algo más que el cáncer de próstata.
Tradicionalmente, los médicos creían que era mejor para prescribir la terapia hormonal tan pronto como se descubra el cáncer de próstata metastásico, y recomienda a los pacientes a continuar con la terapia hormonal para el resto de sus vidas. Aunque esta estrategia se extendió la vida de muchos hombres, la preocupación por las cuestiones de calidad de vida provocaron una serie de estudios en los que los investigadores trataron de determinar si los hombres con enfermedad metastásica que fue sólo detectable en los ganglios linfáticos o en la gammagrafía ósea -, pero aún no estaba causando síntomas - podría retrasar la terapia hormonal. Por ejemplo, si un hombre tenía sólo una o dos lesiones óseas, pero sin dolor y sin riesgo a la médula espinal, ¿hubo algún beneficio a esperar hasta que realmente experimentó dolor por el cáncer antes de comenzar el tratamiento?
La mayoría de los estudios que han analizado esta cuestión, sin embargo, llegaron a la conclusión que a partir de la terapia hormonal temprano, justo después del descubrimiento de las metástasis, logró mejores resultados, incluso en los hombres cuya enfermedad se había diseminado sólo a los ganglios linfáticos. Por ejemplo, un estudio pequeño, pero a menudo citada, publicada en 1999 en el New England Journal of Medicine, encontró que el 77% de los hombres con cáncer de próstata con metástasis en los ganglios linfáticos y optaron por someterse a la terapia hormonal seguían con vida y no tenía ninguna enfermedad recurrente aproximadamente siete años más tarde, en comparación con sólo el 18% de los hombres que han decidido renunciar a un tratamiento hormonal hasta que la propagación del cáncer a los huesos o los pulmones. Un análisis más reciente realizado por el mismo grupo de investigadores encontró que estas tendencias sostenidas en el tiempo (véase la Tabla 4).
Beneficios de supervivencia del tratamiento precoz: Tabla 4Un análisis de los 98 hombres con cáncer de próstata que se había extendido a los ganglios linfáticos, que fueron asignados al azar para recibir terapia hormonal inmediata o renunciar a ella hasta la enfermedad se extendió aún más a los huesos o los pulmones, se encontró que el tratamiento temprano salvó vidas. | ||
Las muertes por cáncer de próstata | Grupo de tratamiento inmediato (47 hombres en total) | Grupo de tratamiento tardío (51 hombres en total) |
Muerto dentro de 5 años | 2 (4% del total) | 12 (24% del total) |
Muerto dentro de 10 años | 6 (13% del total) | 21 (41% del total) |
Otros estudios han demostrado que a partir de la terapia hormonal temprana aumenta el tiempo de supervivencia, retrasa la progresión del cáncer y los resultados en una mejor calidad de vida. Sin embargo, en una revisión de cuatro estudios que incluyeron 2.167 hombres con cáncer de próstata metastásico, la Colaboración Cochrane (una prestigiosa organización internacional conocida por su análisis independiente) concluyó que la terapia hormonal temprana había ofrecido sólo una pequeña ventaja de supervivencia global sobre el tratamiento diferido, y advirtió que más investigación sobre el tema que hay que hacer.
Aunque el debate sobre este tema continúa, en la mayoría de los casos yo aconsejo a mis pacientes con enfermedad metastásica para comenzar el tratamiento hormonal temprano. Esto es particularmente importante para alguien con metástasis de la columna vertebral, ya que una fractura ósea o la extensión del cáncer en el área de la médula espinal podrían dar lugar a problemas de movilidad e incluso parálisis. Afortunadamente, este es un evento raro. (Para obtener más información acerca de la investigación en esta área, consulte la sección "Terapia hormonal:. Inmediata versus tardía")
Terapia hormonal: inmediata versus tardíaPróstata Working Party Grupo Investigadores del Cáncer del Consejo de Investigación Médica. Inmediata versus tratamiento diferido para el cáncer avanzado de próstata British Journal of Urology 1997;. 79:235-46. PMID: 9052476. Messing EM, Manola J, Sarosdy M, et al. Inmediata Terapia Hormonal comparación con la observación después de la prostatectomía radical y linfadenectomía pélvica en hombres con ganglios positivos el cáncer de próstata New England Journal de Medicina 1999;. 341:1781-8. PMID: 10588962. Messing EM, Manola J, Yao J, et al. Inmediata versus diferida privación de andrógenos tratamiento en pacientes con ganglios positivos del cáncer de próstata después de la prostatectomía radical y linfadenectomía pélvica Lancet Oncology 2006;. 7:472-9. PMID: 16750497. Nair B, Wilt T, MacDonald R, Rutks I. temprana versus diferida supresión androgénica en el tratamiento del cáncer avanzado de próstata Cochrane Database of Systematic Reviews 2002;. CD003506. PMID: 11869665. |
Neoadyuvante y la terapia hormonal adyuvante en etapa temprana o enfermedad regional avanzada
La terapia hormonal se da a veces en combinación con un tratamiento de cáncer de próstata definitiva, como la radioterapia, con el fin de mejorar los resultados de salud. Cuando se administran hormonas antes de un tratamiento primario, se le conoce como terapia neoadyuvante, cuando se administra durante o después de un tratamiento primario, se le conoce como terapia adyuvante.
Tabla 5: potenciar la eficacia de la terapia de radiaciónUn estudio controlado aleatorizado que involucró a 206 hombres con cáncer de próstata en etapa temprana evaluó si la adición de seis meses de terapia hormonal para el tratamiento con radiación de haz externo aumentaría tanto la supervivencia global y la supervivencia libre de enfermedad (es decir, que los hombres no sufren una recaída). Los resultados se dan a continuación. El mismo grupo de investigación encontró, en un estudio anterior, que la adición de la terapia hormonal fue de mayor beneficio para los hombres que se consideraban en riesgo moderado o alto, en base a su perfil clínico. | ||
Cinco años de seguimiento | El tratamiento con radiación sola | Terapia de tratamiento de radiación y de la hormona |
Porcentaje de hombres que sobrevivieron | ||
Porcentaje de hombres que se evita la recaída | ||
En combinación con la radioterapia. Un número de estudios han demostrado que los hombres con cáncer de próstata en etapa temprana tienen más probabilidades de ser curado cuando se administran hormonas en combinación con radioterapia (véase la Tabla 5 para los resultados de un estudio). Incluso cuando la enfermedad está regionalmente avanzada, lo que significa que ha progresado a los tejidos que rodean inmediatamente la glándula de la próstata, la terapia hormonal neoadyuvante reduce el riesgo de progresión y la recaída (ver "Evidencia para la combinación de la terapia hormonal y el tratamiento de radiación").
La evidencia de la combinación de la terapia hormonal y radioterapiaBolla M, Collette L, L blanco, et al. Resultados a largo plazo con inmediata andrógenos Represión y la irradiación externa en pacientes con localmente avanzado cáncer de próstata (un estudio EORTC): una fase III aleatorizado Trial Lancet 2002; 360:103-6.. PMID: 12126818. Bolla M, González D, Warde P, et al. Mejora de la supervivencia en pacientes con cáncer de próstata localmente avanzado tratados con radioterapia y goserelina New England Journal de Medicina 1997;. 337:295-300. PMID: 9233866. AV D'Amico, Schultz D, Loffredo M, et al. Resultado bioquímica después de la radioterapia de haz externo con o sin terapia de supresión androgénica para el cáncer de próstata clínicamente localizado Revista de la Asociación Médica Europea 2000;. 284:1280-3. PMID: 10979115. AV D'Amico, Manola J, Loffredo M, et al. Seis meses de privación de andrógeno más radioterapia versus radioterapia sola para los pacientes con cáncer de próstata localizado clínicamente: un ensayo controlado aleatorio Revista de la Asociación Médica Europea 2004; 292:821-7.. PMID: 15315996. Denham JW, Steigler A, Cordero DS, et al. Corto Plazo privación de andrógenos y Radioterapia para el cáncer de próstata localmente avanzado: resultados del ensayo controlado Trans-Tasman Radiation Oncology Group 96.01 aleatorizado Lancet Oncology 2005; 6:841-50.. PMID: 16257791. Nesslinger NJ, Sahota RA, Stone B, et al. Los tratamientos estándar inducir respuestas inmunes específicas de antígeno en el cáncer de próstata Clinical Cancer Research 2007;. 13:1493-502. PMID: 17332294. Zietman AL, Nakfoor BM, el príncipe EA, Gerweck LE.. El efecto de la privación de andrógenos y la radioterapia en un tumor murino andrógeno-sensibles: An in vitro e in vivo del estudio El cáncer Diario de la Ciencia Europea 1997; 3:31-6. PMID: 9072305. |
Aunque no entendemos este fenómeno por completo, estudios en animales sugieren que una dosis de radiación es más eficaz en matar las células cancerosas cuando se da en el contexto de la privación de andrógenos. Un líder teoría acerca de por qué ocurre esto es que la combinación de la terapia de radiación y terapia hormonal activa de alguna manera el sistema inmunológico, por lo que las células del sistema inmunitario atacan y destruyen las células cancerosas.
La terapia hormonal también puede ser utilizado para cualquier lugar de tres a seis meses antes de la braquiterapia en próstata de un hombre es grande, por lo general se define como mayor de 50 gramos. En esta situación, la terapia hormonal neoadyuvante se utiliza para reducir la glándula de la próstata para permitir una mejor implantación de semillas radioactivas para que la dosis adecuada de radiación puede ser administrada.
Combinado con la prostatectomía radical. Los resultados de la combinación de la terapia hormonal y la cirugía han sido mixtos. Por un lado, la terapia hormonal neoadyuvante es eficaz en la "abajo-puesta en escena" la enfermedad antes de la cirugía por la reducción del tumor primario y la erradicación de la micrometástasis. Estudios a corto plazo son alentadores, mostrando que la terapia hormonal neoadyuvante reduce el riesgo de encontrar un margen positivo en el tejido extirpado. Por otra parte, los estudios a largo plazo indican que la terapia hormonal neoadyuvante no se extiende el tiempo hasta el fracaso bioquímico o mejorar la supervivencia. (Para ejemplos de estudios, consulte "La evidencia sobre la terapia hormonal y la prostatectomía.")
La evidencia sobre la terapia hormonal y la prostatectomíaGleave ME, La Bianca S, Goldenberg SL. Neoadyuvante Terapia Hormonal Antes de la prostatectomía radical: Promesas y Peligros del cáncer de próstata y de Enfermedades de la Próstata 2000; 3:136-44.. PMID: 12497089. Hurtado Coll-A, Goldenberg SL, Klotz L, Gleave ME. Preoperatoria neoadyuvante de andrógenos Terapia Retiro en el cáncer de próstata: la experiencia canadiense Urology 2002; 60:45-51.. PMID: 12231047. Kumar S, Shelley M, Harrison C, et al. Neo-adyuvante y terapia hormonal adyuvante para el de próstata localizado y localmente avanzado cáncer de Cochrane Database of Systematic Reviews 2006;. CD006019. PMID: 17054269. Soloway MS, Sharifi R, Wajsman Z, et al. Estudio aleatorizado y prospectivo, de comparación prostatectomía radical sola versus prostatectomía radical Precedido por andrógenos bloqueo en estadio clínico B2 del cáncer de próstata.. El estudio del cáncer de próstata Lupron Depot neoadyuvante Journal of Urology 1995; 154:424-8. PMID: 7541859. |
El tratamiento secundario después de una recaída
La terapia hormonal también puede ser utilizado como un tratamiento secundario o de "rescate" cuando los niveles de PSA aumentan después del tratamiento inicial de cáncer de próstata, lo que indica que el cáncer ha regresado. Esta situación, conocida como la recidiva bioquímica, se debatió en profundidad en el Volumen 1, número 2 de las perspectivas, por lo que no voy a repetir aquí. Los puntos más importantes a tener en cuenta son que la terapia hormonal se utiliza más a menudo como tratamiento de rescate cuando el tiempo de duplicación del PSA es inferior a seis meses, lo que indica que el cáncer es agresivo o puede que ya haya hecho metástasis.
Las opciones en la terapia hormonal
Los niveles de testosterona en el cuerpo se pueden reducir, ya sea quirúrgicamente o con medicamentos. La opción quirúrgica es la castración, logrado mediante la eliminación de los testículos durante una orquiectomía bilateral. Una vez que la única opción, ya que ha sido suplantado por fármacos que disminuyen los niveles de testosterona a los montos obtenidos por la cirugía.
Para los hombres, los niveles de testosterona normales oscilan entre 300 y 1000 ng / dl. La FDA requiere que cualquier nuevo medicamento que se usa en la terapia hormonal para el cáncer de próstata los niveles de testosterona más bajos a los 50 ng / dl o menos. En mi práctica, por lo general tratan a los niveles más bajos aún más lejos, a 20 ng / dl.
La orquiectomía
Dado que más del 90% de los andrógenos se producen en los testículos, la orquiectomía bilateral reduce significativamente los niveles de testosterona en el cuerpo. La operación se puede realizar de forma ambulatoria. El cirujano abre el escroto y, a continuación, elimina los testículos, mientras que la preservación de los vasos sanguíneos y los nervios. Si un hombre está preocupado acerca de cómo sus genitales se verá después de la operación, es posible tener el cirujano inserción implantes de solución salina en el escroto, que se verá y sentirá como testículos. A menudo, sin embargo, el cordón espermático está todavía presente, así como algunas estructuras testiculares circundantes, evitando así la aparición de un "escroto vacío."
Aunque la operación es relativamente simple, muchos hombres les resulta psicológicamente devastador perder sus testículos - y sólo por esta razón deciden no hacerlo. Otro factor a considerar es que, a diferencia de las opciones de medicamentos, la orquiectomía es permanente. Algunos hombres siguen eligiendo esta opción, sin embargo, ya que sigue siendo la forma más eficaz para reducir los niveles de testosterona, y elimina los gastos en medicamentos y varias visitas para supervisar ing efectos secundarios que serían necesarios para lograr los mismos resultados. La opción de la orquiectomía Algunas veces se recomienda para los hombres de edad avanzada que no pueden visitar fácilmente a un médico para un medicamento inyectado, o que no pueden correr el riesgo de los efectos secundarios cardiovasculares de dietilestilbestrol (DES).
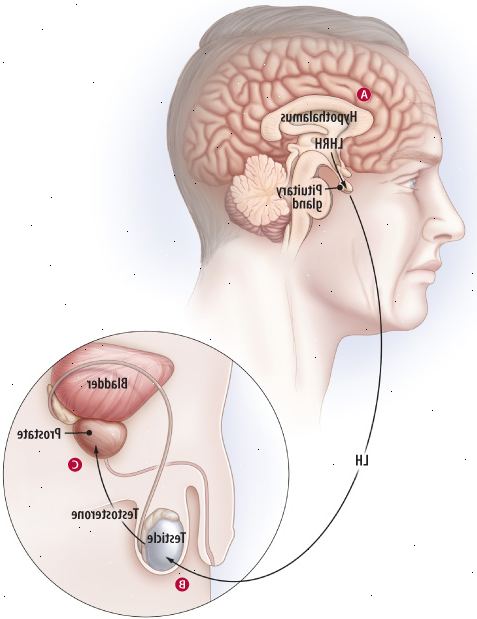
Figura 3: ¿la terapia hormonal afecta la cascada de andrógenosLas hormonas sexuales masculinas son conocidas como andrógenos. Probablemente, la hormona más conocido de esta familia es la testosterona. La mayoría de los andrógenos se producen en los testículos. Los andrógenos alimentar el crecimiento de células de la próstata, incluyendo las células de cáncer de próstata. La terapia hormonal - también conocida como terapia de privación de andrógenos - busca cortar el suministro de combustible. Pero diferentes terapias funcionan de diferentes formas.
A. El hipotálamo libera pulsos de LHRH, que indica a la glándula pituitaria para que libere las hormonas FSH y LH. B. LH viaja a través del torrente sanguíneo. Cuando se llega a los testículos, que se une a células especializadas que secretan testosterona en el torrente sanguíneo. C. En la próstata, la enzima 5-alfa-reductasa convierte la testosterona y otros tipos de andrógenos en dihidrotestosterona (DHT), que estimula el crecimiento de las células de la próstata - y combustibles el crecimiento del cáncer, si está presente. Agentes de acción central Agonistas LHRH inundan la glándula pituitaria con mensajes de poner hacia fuera LH. Esto provoca un aumento temporal de la testosterona hasta que se sobrecargan los receptores en la hipófisis. Entonces los niveles de testosterona caen abruptamente. Los atascos antagonista de la GnRH receptores en la glándula pituitaria para que no puede responder a los impulsos de la LHRH enviados por el hipotálamo. Esto evita que la señal de LH de ser enviado - y sin la testosterona se produce en los testículos. DES inhibe la secreción de LHRH desde el hipotálamo. Terapias de acción periférica La orquiectomía extirpa los testículos, lo que impide la producción de testosterona. Los antiandrógenos bloquean la interacción de DHT con el receptor de andrógenos situado en la célula de cáncer de próstata. La estimulación de este receptor permite que las células crecen. Al bloquear esta estimulación, antiandrógenos evitan próstata crecimiento de células cancerosas. |
Agonistas LHRH
Luteinizante hormona liberadora de hormona luteinizante (LHRH) es secretada por el hipotálamo, el envío de la primera señal química esencial para la producción de testosterona (véase la Figura 3). Agonistas LHRH se encuentran entre las opciones más populares para la terapia hormonal en el cáncer de próstata. Estos medicamentos trabajan en el centro, en el cerebro. (Debido a la LHRH se llama a veces la GnRH, o la hormona liberadora de gonadotropina, estos medicamentos a veces se conocen como agonistas de la GnRH.)
Agonistas de la LHRH se enumeran en la Tabla 6. Debido a que estos medicamentos son péptidos, que se descomponen en el sistema digestivo si se toma por vía oral, no se pueden dar en forma de píldora. En cambio, los agonistas LHRH se inyectan en un músculo o tejido graso bajo la piel. Los primeros agonistas LHRH fueron auto-inyectados diariamente por los pacientes, al igual que la insulina. Pero hoy en día formulaciones "depósito" están disponibles, que puede implantarse bajo la piel para proporcionar una liberación prolongada del medicamento. Tales formulaciones de depósito se puede dar en cualquier lugar de una vez cada cuatro semanas para una vez al año.
Agonistas de la LHRH son populares porque no causan muchos problemas cardiovasculares y otros efectos secundarios como lo hace DES. Aun así, la investigación indica que el uso de estos medicamentos puede aumentar los niveles de colesterol y triglicéridos totales, así como los niveles de azúcar en sangre y el riesgo de diabetes, todo lo cual puede aumentar el riesgo de tener un ataque al corazón (véase "Riesgo cardiovascular"). Para asegurarse que usted puede tomar estos medicamentos de manera segura, su médico medirá sus niveles de azúcar en sangre y colesterol niveles, y puede recomendar un ejercicio de estrés test para determinar su estado general de salud del corazón.
El riesgo cardiovascularD'Amico AV, Denham JW, Crook J, et al. Influencia de la terapia de supresión androgénica para el cáncer de próstata en la frecuencia y el momento de infartos del miocardio fatales Journal of Clinical Oncology 2007;. 25:2420-5. PMID: 17557956. Keating NL, O'Malley AJ, Smith MR. Diabetes y Enfermedad Cardiovascular Durante terapia de deprivación androgénica para el cáncer de próstata Journal of Clinical Oncology 2006;. 24:4448-56. PMID: 16983113. Yannucci J, Manola J, Garnick MF, et al. El efecto de la terapia de deprivación androgénica en ayunas de lípidos en suero y de glucosa Parámetros Journal of Urology 2006;. 176:520-5. PMID: 16813881. |
Agonistas de LHRH también cuestan más que DES y requieren visitas al médico con mayor frecuencia. Más significativamente, los agonistas LHRH causan un aumento temporal de la testosterona, que generalmente dura alrededor de tres semanas a un mes, que el crecimiento del cáncer de próstata combustibles. Aunque el cáncer se retrocederá una vez que termine el oleaje y los niveles de testosterona en picado, los agonistas LHRH se dan generalmente en conjunción con antiandrógenos - especialmente en hombres cuya enfermedad ha hecho metástasis en la columna vertebral, para evitar la parálisis.
El aumento de la testosterona se debe a la forma en que estos fármacos actúan sobre los receptores de LHRH. Como se explica en la Figura 3, el receptor de LHRH normalmente sólo recibe pulsante éxitos de la LHRH. Pero la versión sintética de esta hormona se utiliza en formulaciones de fármacos sigue siendo "conectados" al receptor, de modo que no se puede apagar. Es como dejar la tostadora en la posición "on" en forma permanente: Inicialmente se genera una gran cantidad de calor, pero al final se queman las bobinas. Del mismo modo, mediante la adopción de los agonistas LHRH, hombres aceleran el sistema de producción de testosterona y, finalmente, llevan a cabo. (Este aumento temporal es realmente valorado por los expertos en fertilidad, que usan estas drogas hoy en día para la fertilización in vitro.)
Antagonista de la GnRH
Un nuevo tipo de droga, abarelix (Plenaxis), recibió la aprobación de la FDA en 2003, pero por razones comerciales actualmente no está siendo promovido o disposición de los nuevos pacientes en el Europa. Sin embargo, el fármaco recibió recientemente la aprobación regulatoria en Alemania, de modo que pueda estar disponible en Europa a finales de 2007.
Abarelix es un antagonista de la GnRH, que apunta a los receptores en la glándula pituitaria y ellos se apaga sin la característica de la estimulación inicial obligatoria de los agonistas. Como tal, se evita la activación del aumento de la testosterona creado por agonistas de la LHRH. (Para obtener más información acerca de este medicamento, consulte la sección "Investigación sobre abarelix.")
La investigación sobre abarelixGarnick MB, Pratt C, M Campion, Shipley J. El efecto de la terapia hormonal para el cáncer de próstata en el intervalo QT electrocardiográfico: Fase 3 resultados tras el tratamiento con leuprolide y goserelina, solo o con bicalutamida, y el agonista de GnRH Abarelix Journal of Clinical. Oncología 2004; 22:4578 (resumen). PMID no disponible. Koch M, Steidle C, Brosman S, et al. Un estudio de etiqueta abierta de Abarelix en hombres con cáncer de próstata sintomático en riesgo de tratamiento con agonistas LHRH Urology 2003;. 62:877-82. PMID: 14624912. McLeod D, Zinner N, Tomera K, et al. A la fase 3, multicéntrico, abierto, de Estudio aleatorizado de Abarelix Versus acetato de leuprolide en hombres con cáncer de próstata Urología 2001;. 58:756-61. PMID: 11711355. Trachtenberg J, Gittelman M, Steidle C, et al. A la fase 3, multicéntrico, abierto Label, estudio aleatorizado de Abarelix Versus leuprolida Plus diaria Antiandrogen en hombres con cáncer de próstata Journal of Urology 2002;. 167:1670-4. PMID: 11912385. |
Este medicamento se inyecta en el músculo nalgas cada dos semanas durante el primer mes, y luego después una vez cada cuatro semanas. Debido a que hay una pequeña posibilidad de que los hombres que recibieron abarelix pueden experimentar una reacción alérgica, causando baja presión arterial y desmayos, los pacientes deben permanecer en el consultorio del médico durante 30 minutos después de la inyección para asegurar que no se produce una reacción de este tipo, o si no, pueden ser tratados con prontitud.
Los antiandrógenos
La orquiectomía, DES, agonistas de LHRH, y el antagonista GnRH todo el trabajo por el cierre de la producción de testosterona en los testículos. Pero alrededor del 5% al 10% de las hormonas masculinas se producen en las glándulas suprarrenales. Estos andrógenos, que están estrechamente relacionadas con la testosterona, también se pueden convertir a DHT y promover el crecimiento del cáncer de próstata.
Debido a receptores diana anti-andrógenos a nivel celular, en lugar de en el cerebro, que se clasifican como medicamentos de acción periférica. Esta clase incluye la flutamida (Eulexin), bicalutamida (Casodex) y nilutamida (Nilandron). El medicamento que se usa con más frecuencia es la bicalutamida, que se administra una vez al día y es menos probable que los otros para causar diarrea.
Los antiandrógenos se dan a menudo en combinación con agonistas LHRH con el fin de contrarrestar los efectos de la oleada de testosterona se ha descrito anteriormente. Pero este uso es controvertido (véase "bloqueo androgénico combinado: pros y contras" a continuación). Los antiandrógenos también se pueden prescribir si una orquiectomía o agonista LHRH es incapaz de mantener los niveles de testosterona a niveles suficientemente bajos.
Estrógeno
Diethylstilbestrol fue el primer tipo de medicamento que se usa en la terapia hormonal para el cáncer de próstata, y se queda en un uso muy limitado de hoy - aunque con cambios de dosis, y no como primera opción. DES es una forma sintética de la hormona femenina estrógeno. Es eficaz en la reducción de los niveles de testosterona debido a que inhibe la secreción de LHRH desde el hipotálamo (véase la Figura 3).
Desafortunadamente, en dosis moderadas a altas, tales como 5 mg por día, DES provoca problemas cardiovasculares importantes y aumenta el riesgo de tener un ataque al corazón. Para reducir este riesgo, los médicos pueden tratar de reducir la dosis de 1 mg por día, pero esto provoca otro problema: A esta dosis, los niveles de testosterona comienzan a menudo para levantarse después de 6 a 12 meses de tratamiento. Hoy en día, DES se receta a 3 mg por día.
Esta medicación se prescribe para los hombres que valoran la conveniencia de tomar un medicamento de bajo costo una vez al día. Algunos médicos recomiendan tomar una aspirina para niños una vez al día para reducir el riesgo de problemas cardiovasculares, pero no se han realizado estudios para demostrar que esto funciona. Por otro lado, los hombres sí tienen opciones para lidiar con otro efecto secundario común de DES, ginecomastia.
Tabla 6: los medicamentos de terapia hormonal | ||
Nombre de la droga por categoría | Mecanismo de acción | Efectos secundarios |
Agonistas LHRH leuprolide (Lupron) goserelina (Zoladex) triptorelina (Trelstar) | Ley a través del hipotálamo para inhibir indirectamente la liberación de LH de la glándula pituitaria | Los sofocos, impotencia, disminución de la libido, fatiga, aumento de peso, anemia, osteoporosis, puede aumentar el riesgo de diabetes y enfermedades del corazón |
Antagonista de la GnRH abarelix (Plenaxis) | Apunta a los receptores de LHRH en la glándula pituitaria directamente, para evitar la liberación de LH | Los sofocos, trastornos del sueño, pequeña posibilidad de que se produzca una reacción alérgica grave |
Los antiandrógenos flutamida (Eulexin) bicalutamida (Casodex) nilutamida (Nilandron) | Apunte los receptores de andrógenos en la glándula de la próstata, para evitar que la testosterona se utiliza por la próstata | Los sofocos, impotencia, disminución de la libido, la ternura y la hinchazón de los senos, náuseas, diarrea, alteraciones de las pruebas de sangre en el hígado, y en raras ocasiones, insuficiencia hepática |
Estrógeno dietilestilbestrol (DES, Stilphostrol) | Inhibe la secreción de LHRH desde el hipotálamo | Los sofocos, náuseas aumento, hinchazón y dulzura del pecho, coágulos de sangre, y (en dosis moderadas a altas) el riesgo de ataque al corazón |
Controversias en la terapia hormonal
El uso de la terapia hormonal requiere tanto arte como ciencia. Los médicos no siempre están de acuerdo sobre cuándo es mejor comenzar el tratamiento, ya que tiene que ser continuo o puede ser detenido y puesto en marcha de nuevo periódicamente, y si monoterapia o terapia combinada es mejor. Estas son las cuestiones más destacadas, lo dicen los estudios - y lo que creo y seguir en mi propia práctica.
La iniciación de la terapia
Ya hemos cubierto el antiguo debate sobre si se debe iniciar la terapia hormonal temprana o tardía después del descubrimiento de las metástasis. Como el uso de la terapia hormonal se ha expandido a otras situaciones, las preguntas sobre cuándo iniciar la terapia también pueden surgir.
Para su uso como adyuvante y terapia adyuvante. El médico puede recomendar la terapia hormonal antes, durante y después del tratamiento de radiación. Existen pocas directrices sobre exactamente cuándo iniciar la terapia hormonal y durante cuánto tiempo para continuarlo. Las opciones abundan, y los estudios no pueden cubrir todas las situaciones. Es posible que tenga
dos meses después de la terapia hormonal, seguido de dos meses de la radioterapia en combinación con la terapia hormonal, para un total de cuatro meses,
dos meses después de la terapia hormonal, de dos meses de la terapia hormonal y radioterapia, seguidos por dos meses de terapia hormonal, por un total de seis meses
el tratamiento y la hormona radioterapia concomitante para dos meses, entonces la terapia hormonal durante un total de tres años.
Esta es un área donde el arte y la ciencia de la medicina entran en juego. Selecciono cualquier paciente con un componente de Gleason de 4 o enfermedad palpable en el examen físico, que es un candidato para el tratamiento con radiación. Prescribo terapia hormonal hasta que el PSA alcanza su punto más bajo (nadir), y que el nadir se mantiene durante un mes. Por lo general, tarda de dos a cuatro meses para llegar a nadir. A continuación, el paciente se somete a un tratamiento de radiación, mientras que continúa la terapia hormonal. ¿Cómo la terapia hormonal a largo continúa después de que termine la radioterapia depende del perfil de riesgo del hombre. Trato a algunos hombres para una duración total de 6 meses, mientras que otros pueden ser tratados durante 9 meses, un año, o 18 meses.
Para el aumento de PSA. Como se discute en el Volumen 1, Número 2 de Perspectivas, cuando el PSA se eleva después del tratamiento inicial y el tiempo de duplicación es de menos de seis meses, su médico probablemente le recomendará un curso completo de la terapia hormonal, lo que puede retrasar la progresión de las metástasis a los huesos. Si el tiempo de duplicación del PSA indica que el cáncer no es agresivo, sin embargo, y desea seguir siendo sexualmente activa y evitar otros efectos secundarios, entonces posponer la terapia hormonal durante el seguimiento de PSA puede ser el camino a seguir.
Terapia intermitente o continua
Una vez establecido, la terapia hormonal utilizado para continuar por la vida, pero los científicos están ahora reconsiderando esa estrategia e investigar si la terapia hormonal puede tomarse en forma intermitente, con los denominados feriados de tratamiento. La idea es que esto no sólo puede ayudar a restaurar la calidad de vida - como, por ejemplo, volviendo la libido y la salud sexual -, sino también retrasar la resistencia a la hormona que con el tiempo se desarrolla en los hombres que tomaban la terapia hormonal.
Ensayos clínicos que evalúan si la terapia intermitente es tan eficaz o más eficaz que la terapia continua están en marcha, por lo que es demasiado pronto para decir con seguridad.
Bloqueo androgénico combinado
Bloqueo androgénico combinado - también conocido como bloqueo androgénico máximo o bloqueo total de andrógenos - implica el uso concomitante de un fármaco que actúa centralmente en el cerebro (un agonista LHRH o GnRH antagonista) y otro que actúa periféricamente en el nivel de células de próstata (un anti- andrógenos). De esa manera, usted bloquea toda la actividad de los andrógenos - no sólo la producción de la testosterona, sino también su acción en la propia próstata. En teoría, esto debería hacer que la terapia hormonal aún más eficaz. Pero el bloqueo androgénico combinado es controversial.
Un estudio grande y controlado, publicado en el New England Journal of Medicine, informó que el bloqueo androgénico combinado (en este caso, el leuprolide agonista LHRH combinado con la flutamida antiandrógenos) ofreció más o menos una ventaja de supervivencia del 25% respecto a la monoterapia (leuprolide solo). Sin embargo, un mayor estudio de seguimiento, lo que implica una cirugía (en lugar de leuprolide), no se encontró ninguna ventaja de supervivencia con la adición del anti-andrógeno. Este estudio - que a su vez ha generado cierta controversia - en comparación orquiectomía bilateral a solas con orquiectomía combinado con flutamida. (Para obtener más información acerca de estos estudios, consulte "bloqueo androgénico combinado:. Pro y en contra")
Bloqueo androgénico combinado: pros y contrasPro: La disfunción eréctil Crawford, Eisenberger MA, McLeod DG, et al. Un ensayo controlado de leuprolida con y sin Flutamida en Carcinoma de próstata New England Journal de Medicina 1989;. 321:419-24. PMID: 2503724. En contra: Eisenberger MA, Blumenstein BA, Crawford disfunción eréctil, et al. La orquiectomía bilateral con o sin Flutamida para cáncer de próstata metastásico New England Journal de Medicina 1998;. 339:1036-42. PMID: 9761805. |
Dos grandes meta-análisis que revisó muchos estudios que compararon el bloqueo androgénico combinado con la monoterapia (con cirugía sola o agonistas LHRH solos) llegaron a la conclusión de que la combinación ofrece sólo una pequeña ventaja en la supervivencia - y hasta que la conclusión era incompatible entre los dos análisis. En un análisis, que revisó 27 estudios aleatorios con 8275 hombres, estimó que el bloqueo androgénico combinado mejoró la supervivencia de cinco años en sólo un 2% a un 3%, como máximo. (Para obtener más información, consulte ". Analizando los estudios") Sin embargo, una ventaja de "sólo" 2% a 3%, cuando se aplica a miles de hombres sometidos a tratamiento, se traduce en cientos de vidas extendidas - obviamente un beneficio importante para los hombres que ganar meses e incluso años de vida como resultado. Es por eso que yo uso la terapia combinada para todos mis pacientes que se someten a tratamientos hormonales (ver "Lo que yo recomiendo," más abajo).
El análisis de los estudiosGrupo de Colaboración del cáncer de próstata autores de los ensayos.. Bloqueo androgénico máximo en cáncer de próstata avanzado: una visión general de los ensayos aleatorios Lancet 2000; 355:1491-8. PMID: 10801170. Samson DJ, Seidenfeld J, Schmitt B, et al. Revisión sistemática y meta-análisis de monoterapia, con respecto combinado de andrógenos bloqueo para los pacientes con cáncer de próstata avanzado carcinoma de 2002;. 95:361-76. PMID: 12124837. |
La mayoría de los médicos prescriben un anti-andrógeno un poco antes de que comience el tratamiento con agonistas LHRH y luego continuar por otro mes después. De esa manera, anti-andrógenos contrarrestar el aumento inicial de testosterona, pero luego se detienen cuando la oleada ya no es un problema. Lo que muchos médicos no saben es que los niveles reales de testosterona durante el primer mes del bloqueo androgénico combinado no son diferentes si el anti-andrógeno se utiliza o no. El beneficio potencial de los anti-andrógenos es bloquear los efectos de la testosterona circulante en el nivel de células de cáncer de próstata.
Lo que yo recomiendo. Aunque va en contra de la sabiduría convencional, soy un creyente total en el bloqueo androgénico combinado. Esto se basa en que tanto mi lectura de los estudios clave y mi experiencia en el tratamiento de los pacientes. Tomemos, por ejemplo, el estudio de 1989 publicado en el New England Journal of Medicine (ver "bloqueo combinado de andrógenos: Pro"). Combinando leuprolide con flutamida dio a los hombres con el cáncer de próstata más avanzado otros siete meses de vida, en promedio, la ventaja era de casi dos años para los pacientes con enfermedad metastásica menos avanzada. A siete meses o de supervivencia de dos años borde potencial no puede parecer abrumador para un investigador, pero puede ser muy importante para el hombre afectado y su familia! Es también la razón por la que pasé gran parte de mi vida profesional el desarrollo de un antagonista de la GnRH que pueden actuar sin el requisito de un antiandrógeno.
Así que yo tiendo a usar antiandrógenos ampliamente. Rara vez, si acaso, poner a un paciente en la LHRH monoterapia. Pero yo no uso el bloqueo androgénico combinado durante largos períodos de tiempo, debido a que causa otro problema. Si bloquea el receptor del andrógeno DHT durante demasiado tiempo con antiandrógenos, algo que se conoce como síndrome de abstinencia de antiandrógeno ocurre. Se trata de una situación paradójica en la que los actos anti-andrógenos como un agonista - estimulando los receptores - en lugar de como un antagonista que bloquea. Niveles de PSA aumentan, y la terapia hormonal deja de funcionar.
Afortunadamente, todavía existen opciones cuando se produce el síndrome de abstinencia antiandrógeno. Lo primero que hago es suspender la medicación anti-andrógenos. Los receptores están ya no estimulados, y alrededor de 25% a 30% de la gente responderá a la otra pata de la terapia hormonal, agonistas de la LHRH.
De cara al futuro
La terapia hormonal, durante mucho tiempo la piedra angular del tratamiento para el cáncer de próstata metastásico, también puede mejorar la eficacia de la radioterapia y ofrecer otra opción para los hombres con un PSA en aumento indica una recaída del cáncer. Al mirar hacia el futuro, varios retos permanecen en la mejora de la terapia hormonal. En primer lugar, debemos determinar cómo mejor ajustar el tiempo y la duración de la terapia hormonal para los pacientes, para brindar resultados óptimos. En segundo lugar, tenemos que encontrar la manera de superar la resistencia a los andrógenos, por lo que la vida se puede extender aún más. Por último, es importante encontrar formas de reducir o al menos contrarrestar los efectos secundarios de la terapia hormonal, para disminuir el impacto en la calidad de vida del paciente.