¿Qué es un trasplante de médula ósea?
Trasplante de médula ósea (BMT) es una terapia especial para pacientes con ciertos tipos de cáncer u otras enfermedades. Un trasplante de médula ósea consiste en tomar células que normalmente se encuentran en la médula ósea (células madre), filtrado de esas células, y devolvérselas al paciente en que fueron tomadas desde o hacia otra persona. El objetivo del trasplante de médula ósea es la transfusión de células sanas de médula ósea a una persona después de su propia médula ósea no saludable ha sido eliminado.
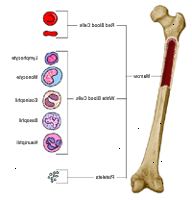
¿Qué es la médula ósea?
La médula ósea es un tejido suave y esponjoso que se encuentra dentro de los huesos. La médula ósea en las caderas, el esternón, la columna vertebral, las costillas y el cráneo contiene células que producen células sanguíneas del cuerpo. La médula ósea es responsable del desarrollo y almacenamiento de la mayoría de las células sanguíneas del cuerpo. Los tres tipos principales de células de la sangre producidas en la médula ósea incluyen:
Los glóbulos rojos (eritrocitos) - transportan oxígeno a los tejidos del cuerpo
Los glóbulos blancos (leucocitos) - ayudan a combatir infecciones y para ayudar en el sistema inmunológico
Plaquetas - ayudan a la coagulación de la sangre
Cada una de estas células lleva a cabo una función mantiene la vida. La médula ósea es una parte vital del cuerpo humano.
¿Qué son las células madre?
Cada tipo de células sanguíneas en la médula ósea comienza como una célula madre. Las células madre son células inmaduras que son capaces de producir otras células sanguíneas que maduran y funcionan según sea necesario.
Las células madre son las células más importantes que se necesitan en un trasplante de médula ósea. Las células madre, al ser trasplantadas, encuentran su camino a la médula del receptor y comienzan a diferenciar y producir todos los tipos de células sanguíneas que son necesarios por el cuerpo.
¿Por qué es necesario un trasplante de médula ósea?
El objetivo de un trasplante de médula ósea es curar muchas enfermedades y ciertos tipos de cáncer. Cuando la médula ósea de un niño ha sido dañada o destruida debido a una enfermedad o tratamientos intensos de radioterapia o quimioterapia para el cáncer, puede ser necesario un trasplante de médula ósea.
Un trasplante de médula ósea puede utilizarse para:
Reemplace enferma que no funciona por una médula ósea con médula ósea funcional y sana (para enfermedades como la leucemia, la anemia aplásica, y anemia de células falciformes)
Vuelva a colocar la médula ósea y restaurar su función normal después de que se les dan dosis altas de quimioterapia o radiación para tratar el cáncer. Este proceso a menudo se denomina "de rescate" (para enfermedades como el linfoma y el neuroblastoma)
Vuelva a colocar la médula ósea sana genéticamente una médula ósea funcional para evitar daños mayores a partir de un proceso de la enfermedad genética (como el síndrome de Hurler y el trastorno de adrenoleucodistrofia)
El trasplante de médula ósea tiene riesgos, algunos de los cuales son potencialmente mortales. Los riesgos y beneficios deben ser evaluados en un amplio debate con el equipo de trasplante de médula ósea antes del procedimiento.
Cada niño experimenta las enfermedades de manera diferente y un trasplante de médula ósea puede no ser apropiado para todo el mundo que sufre de estas enfermedades. Algunas de las enfermedades que han sido tratadas con trasplante de médula ósea incluyen los siguientes:
Linfomas
Algunos tumores sólidos (es decir, neuroblastoma, rabdomiosarcoma, tumores cerebrales)
La anemia aplásica
Inmunodeficiencias (trastorno de inmunodeficiencia combinada severa, síndrome de Wiskott-Aldrich)
La enfermedad de células falciformes
Talasemia
Blackfan-Diamond anemia
Enfermedades metabólicas / de almacenamiento (es decir, el síndrome, el trastorno de adrenoleucodistrofia de Hurler)
Cáncer de los riñones
¿Cuáles son los diferentes tipos de trasplante de médula ósea?
Hay diferentes tipos de trasplantes de médula ósea, dependiendo de quién sea el donante. Los diferentes tipos de trasplante de médula ósea incluyen los siguientes:
Trasplante de médula ósea autólogo
El donante es el mismo niño / a. Las células madre se obtienen del niño, ya sea recogiéndolas de la médula ósea o por aféresis (un proceso de recolección de células madre de sangre periférica) y luego se da vuelta a la niña después de un tratamiento intensivo. A veces el término "rescate" se utiliza en vez de "trasplante".Trasplante alogénico de médula ósea
El donante comparte el mismo (o similar) de tipo genético que el niño. Las células madre se toman por extracción de la médula ósea o por aféresis de un donante que coincide genéticamente, a menudo un hermano o hermana. Otros donantes para los trasplantes alogénicos de médula ósea pueden incluir:Un padre - un partido haploide-idéntica cuando el donante es un progenitor y la coincidencia genética es idéntica al menos la mitad para el receptor. Por desgracia, los padres pueden no ser un buen partido lo suficiente como para ser donantes en muchos casos.
Trasplantes no relacionados de médula ósea (o MUD donante no emparentado) - la médula ósea coincidentes genéticamente o células madre provienen de un donante no emparentado. Donantes desconocidos se encuentran a través de los registros nacionales de médula ósea.
El cordón umbilical trasplante de sangre
Las células madre se obtienen del cordón umbilical inmediatamente después del parto de un bebé. Estas células madre se reproducen en maduras y funcionales las células sanguíneas más rápido y con mayor eficacia que las células madre extraídas de la médula ósea de otro niño o adulto madre. Las células madre son examinadas, clasificadas, contadas y congeladas hasta que se necesiten para un trasplante.Debido a que las células madre son "nuevas", que son capaces de producir más células sanguíneas de cada célula madre. Otra ventaja de la sangre del cordón tiene es que los linfocitos T (parte del sistema inmune que causa un problema relacionada con el trasplante llamado enfermedad de injerto contra huésped) no son completamente funcionales en esta temprana. Los receptores de trasplantes de sangre del cordón umbilical corren menor riesgo de enfermedad severa del injerto contra el huésped.
El equipo de trasplante de médula ósea
El grupo de especialistas involucrado en el cuidado de los niños que se someten a un procedimiento de trasplante se refiere a menudo como el "equipo de trasplante". Cada individuo trabaja en conjunto para proporcionar la mejor oportunidad de un trasplante exitoso. El equipo de trasplante de médula ósea consiste en:
Médicos - médicos que se especializan en oncología, hematología, inmunología y trasplantes de médula ósea
Trasplante enfermera coordinadora - un enfermero que organiza todos los aspectos de la atención prestada a su hijo antes y después del trasplante. El coordinador de enfermería proporcionará educación del paciente y de coordinar los exámenes de diagnóstico y los cuidados de seguimiento.
Trabajadores sociales - profesionales que presten apoyo a su familia y ayudar a su familia a enfrentar muchas situaciones que pueden surgir, incluyendo el alojamiento, transporte, financiamiento y asuntos legales. También pueden ayudarle a coordinar métodos alternativos para la escuela, para que su hijo no se atrase.
Dietistas - profesionales que ayudarán a su hijo a cumplir con su / sus necesidades nutricionales antes y después del trasplante. Ellos trabajarán estrechamente con usted y su familia.
Fisioterapeutas - profesionales que ayudarán a su hijo a volverse fuerte e independiente con el movimiento y la resistencia después del trasplante
Asistencia pastoral - capellanes que proporcionarán apoyo y asistencia espiritual
Otros miembros del equipo - otros miembros del equipo evaluarán a su hijo antes del trasplante y proporcionarán cuidados de seguimiento según sea necesario. Estos incluyen, pero no se limitan a, lo siguiente:
Los farmacéuticos
Los terapeutas respiratorios
Los técnicos de laboratorio
Especialistas en enfermedades infecciosas
Dermatólogos
Gastroenterólogos
Psicólogos
Los especialistas en niños
Una evaluación extensa se completa con el equipo de trasplante de médula ósea. La decisión para su hijo a someterse a un trasplante de médula ósea se basa en muchos factores, incluyendo:
La edad de su hijo, la salud general y su historia médica
Gravedad de la enfermedad
La disponibilidad de un donante
La tolerancia de su hijo a determinados medicamentos, procedimientos o terapias
Sus expectativas para la trayectoria de la enfermedad
Sus expectativas para la trayectoria del trasplante
Su opinión o preferencia
Preparación para el destinatario
Para el niño que recibe el trasplante, se realizará lo siguiente antes del procedimiento:
Antes del trasplante, una amplia evaluación se completa con el equipo de trasplante de médula ósea. El resto de las opciones de tratamiento son discutidos y evaluados para el riesgo y beneficio.
Se realizará una historia médica completa y un examen físico, incluyendo varias pruebas para evaluar las funciones de sangre y de órganos del niño (por ejemplo, corazón, riñón, hígado, pulmones).
Un niño vendrá frecuentemente al centro de trasplantes hasta 10 días antes del trasplante para hidratación, evaluación y otras preparaciones. Un catéter, también llamado vía venosa central, se coloca quirúrgicamente en una vena en el área del pecho. Los productos sanguíneos y medicamentos se administrarán a través del catéter.
A (tejido tipificado y coincidente) donante adecuado debe estar disponible. Encontrar un donante coincidente puede ser un proceso largo y difícil. Donantes de médula ósea están registrados en varios registros nacionales e internacionales. Una investigación de médula ósea consiste en investigar estos registros buscando donantes cuya sangre más se asemeja o coincide con el niño que necesita el trasplante.
Preparación para el donante
Las fuentes de donantes disponibles incluyen: uno mismo, hermanos, padres o un familiar, persona no relacionada, o sangre de cordón umbilical de una persona relacionada o no relacionada. Existen registros nacionales e internacionales de personas no emparentadas y de sangre del cordón umbilical. Miembro de la familia puede ser examinado para un partido (escrito) por el deseo de ayudar. Estos familiares pueden o no pueden optar por que se registre su tipo para su uso con otros destinatarios.
Si el donante potencial se le notifica que puede ser apropiado para un niño que necesita un trasplante, se someterá a exámenes adicionales. Las pruebas relacionadas con su salud, la exposición a los virus, y el análisis genético completo se realiza para determinar la magnitud del partido. El donante se le darán instrucciones sobre cómo se hará una donación de médula ósea.
Una vez que se encuentra una coincidencia para un niño que necesita un trasplante de médula ósea, a continuación, las células madre serán recogidos, ya sea por una cosecha de médula ósea (recolección de células madre con una aguja colocada en el centro blando de la médula ósea) o una colección de células madre periféricas (células madre se obtienen de las células que circulan en la sangre). De los dos, donaciones periféricos de células madre de la sangre ahora son más comunes. Sangre del cordón umbilical ya se recolectó en el momento del nacimiento y se almacena para su uso posterior.
¿Cómo se hacen coincidir un donante y el receptor?
Coincidencia consiste en tipificar el antígeno leucocitario humano (HLA). Los antígenos en la superficie de estos glóbulos blancos especiales determinan la composición genética del sistema inmunológico de una persona. Existen al menos 100 antígenos HLA, sin embargo, se cree que hay unos pocos antígenos principales que determinan si un partido donante y el receptor. Los otros se consideran "menores" y su efecto en un trasplante exitoso no está tan bien definido.
Los investigadores todavía están estudiando el papel que todos los antígenos juegan en el proceso de un trasplante de médula ósea. Cuanto más antígenos coincidan, mejor será el injerto de la médula donada. El injerto de las células madre se produce cuando las células donadas van hacia la médula y empiezan a producir nuevas células sanguíneas.
¿Cómo se recolectan las células madre?
Un trasplante de médula ósea se realiza transfiriendo células madre de una persona a otra. Las células madre ya sea se pueden recoger de las células que circulan en la sangre (el sistema periférico) o de la médula ósea.
Las células madre de la sangre periférica (PBSC)
Células madre de sangre periférica (PBSC) son recogidas por aféresis, un proceso en el que el donante está conectado a una máquina especial de separación de células a través de una aguja insertada en la vena. La sangre se extrae de una vena y circula por la máquina que retira las células madre y devuelve la sangre y el plasma restantes al donante a través de otra aguja introducida en el brazo opuesto. Varias sesiones pueden ser necesarias para recolectar suficientes células madre para asegurar la posibilidad de éxito del injerto en el receptor.Un medicamento se puede dar al donante durante aproximadamente una semana antes de la aféresis, el cual estimulará la médula ósea para incrementar la producción de nuevas células madre. Estas nuevas células madre saldrán de la médula y en el sistema de sangre circulante o periférica.
Cosecha de médula ósea
Recolección de médula ósea consiste en recolectar células madre con una aguja colocada en el centro blando de la médula, la médula. La mayoría de los puntos utilizados para obtener médula ósea están situados en los huesos de la cadera y el esternón. El procedimiento se lleva a cabo en la sala de operaciones. El donante será anestesiado durante la cosecha y no sentirá la aguja. En la recuperación, el donante puede experimentar algún dolor en las áreas donde se insertó la aguja.Si el donante es el mismo niño / a sí misma, se le llama un trasplante autólogo de médula ósea. Células madre Si se planea un trasplante autólogo, se recolectarán previamente las periférica (aféresis) o de médula ósea, se contarán, se examinarán, y listo para su infusión.
La sangre del cordón umbilical
Para los trasplantes de sangre del cordón umbilical, la sangre se recolecta en el momento del nacimiento y se almacena. La sangre del cordón se recoge después del parto, cuando la placenta y del cordón umbilical se separan del bebé. El lugar de recolección se limpia para evitar que las bacterias entren en el proceso de recolección. La sangre que está contenida en el cordón se recoge en un recipiente estéril. La sangre se analiza a continuación, para el tipo y la presencia de virus o de la enfermedad, y las células madre se cuentan. La sangre del cordón se almacena en refrigeradores especiales y se encuentra inscrita en un registro nacional para potenciales receptores con coincidencia.
El procedimiento de trasplante de médula ósea
Los preparativos para un trasplante de médula ósea varían según el tipo de trasplante, la enfermedad que requiere el trasplante y la tolerancia de su hijo a determinados medicamentos. Considere lo siguiente:
Muy a menudo, las altas dosis de quimioterapia y / o radiación se incluyen en las preparaciones. Se requiere esta terapia intensa para tratar efectivamente el cáncer y hacer espacio en la médula ósea para que las nuevas células para crecer. Esta terapia a menudo se llama ablativa, o mieloablativa, debido al efecto en la médula ósea. La médula ósea produce la mayor parte de las células de la sangre en nuestro cuerpo. La terapia ablativa impide este proceso de producción de células y la médula ósea se vacía. Se necesita una médula ósea vacía para hacer espacio para las nuevas células madre crezcan y establecer un nuevo sistema de producción.
Después se administra la quimioterapia y / o radiación, el trasplante, ya sea desde la médula ósea, cordón, o a partir de células madre recogidas periféricamente, se administra a través del catéter venoso central en el torrente sanguíneo. No es un procedimiento quirúrgico para colocar la médula ósea en el hueso, pero es similar a recibir una transfusión de sangre. Las células madre encuentran su camino en la médula ósea y empiezan a reproducirse ya formar nuevas células sanguíneas sanas.
La atención de apoyo se da para prevenir y tratar las infecciones, los efectos secundarios de los tratamientos y las complicaciones. Esto incluye exámenes frecuentes, una estrecha vigilancia de los signos vitales, la medición estricta de entrada y salida, que pesa su hijo todos los días (o dos veces al día), y proporcionar un ambiente protegido y limpio.
Los días antes del trasplante se cuentan como días menos. El día del trasplante se considera el día 0. Injerto y recuperación después del trasplante se cuentan como días más. Por ejemplo, un niño puede entrar en el hospital el día -8 para un tratamiento preparatorio. Días 1, 2, etc, seguirán el trasplante. Hay eventos específicos posibles, complicaciones y riesgos asociados con cada día antes, durante, y después del trasplante. Los días están contados para ayudar al niño ya la familia a entender dónde están en términos de riesgos y la planificación del alta.
Durante la infusión de efectivo de la médula ósea, su hijo puede experimentar alguno o todos de los siguientes síntomas:
Dolor
Escalofríos
Urticaria
Después de la infusión, su hijo puede:
Pasar varias semanas en el hospital
Sea muy susceptibles a la infección
Experiencia sangrado excesivo
Necesidad de transfusiones de sangre
Estar aislado en un ambiente muy limpio para reducir al mínimo el riesgo de infección
Tomar múltiples antibióticos y otros medicamentos
Que se le dé medicamentos para prevenir la enfermedad de injerto contra huésped (si el trasplante es alogénico). Las células nuevas trasplantadas (el injerto) tienden a atacar los tejidos del niño (el huésped), incluso si el donante es un pariente, como un hermano, hermana, padre o madre.
Someterse a exámenes de laboratorio continuos
Experiencia náuseas, vómitos, diarrea, llagas en la boca y debilidad extrema
La experiencia de la angustia emocional o psicológico temporal
Salud física y mental de su hijo son importantes para el éxito de un trasplante. Cada medida se toma para reducir al mínimo las complicaciones y promover un feliz ambiente sano, y seguro para su hijo.
¿Cuándo se produce un injerto?
El injerto de las células madre se produce cuando las células donadas van hacia la médula y empiezan a producir nuevas células sanguíneas. Dependiendo del tipo de trasplante y la enfermedad que se está tratando, el injerto normalmente se produce entre el día 15 y 30. Los recuentos sanguíneos se llevarán a cabo con frecuencia durante los días posteriores al trasplante para evaluar el inicio y el progreso del injerto. Las plaquetas son generalmente las últimas células sanguíneas en recuperarse.
El injerto puede retrasarse debido a una infección, medicamentos, recuento bajo de células madre donadas o fracaso del injerto. Aunque la nueva médula ósea puede empezar a fabricar células en los primeros 30 días después del trasplante, puede tardar meses, incluso años, para todo el sistema inmunológico se recupere por completo.
¿Qué complicaciones y efectos secundarios pueden producirse después de un BMT?
Las siguientes son las complicaciones que pueden ocurrir con un trasplante de médula ósea. Sin embargo, cada niño puede experimentarlos de una forma diferente. Las complicaciones pueden variar dependiendo de lo siguiente:
Tipo de trasplante de médula
Tipo de la enfermedad que requiere el trasplante
Régimen de preparación
La edad y la salud general del receptor
Varianza de la compatibilidad de los tejidos entre donante y receptor
Presencia de complicaciones graves
Las posibles complicaciones pueden incluir, pero no se limitan a, lo siguiente. Estas complicaciones también pueden presentarse solos, o en combinación:
Infecciones
Las infecciones son probables en un niño con supresión de la médula ósea severa. Las infecciones bacterianas son las más comunes. Los virus y las infecciones por hongos pueden ser potencialmente mortales. Cualquier infección puede provocar una estadía más prolongada en el hospital, impedir o retrasar el injerto y / o causar daños a los órganos permanentes. Los antibióticos, medicamentos anti-hongos, y medicamentos anti-virales se dan a menudo para prevenir la infección grave en el niño inmunosuprimido.
Las medidas preventivas de fuentes comunes de infección son también una parte de trasplante. Esto puede incluir cualquiera o todos de los siguientes:Salas de aire especial filtrados
Restricciones de dieta
Requisitos de aislamiento
Restricción de visitantes
Régimen de higiene estricta
Cambios de ropa frecuentes
Los análisis de sangre se realizan para prevenir, detectar y tratar infecciones. A menudo, se administran varios antibióticos si se sospecha de una infección.
Bajo nivel de plaquetas y glóbulos rojos bajos
Trombocitopenia (disminución de las plaquetas) y la anemia (glóbulos rojos), como resultado de una médula ósea no funcional, pueden ser peligrosas e incluso amenazar la vida. La mayoría de los niños requieren varias transfusiones de productos sanguíneos. Bajo nivel de plaquetas puede causar hemorragias peligrosas en los pulmones, tracto gastrointestinal (GI), y el cerebro.Dolor
El dolor relacionado con las llagas en la boca y tracto gastrointestinal (GI) es común la irritación. Las dosis altas de quimioterapia y radiación pueden causar mucositis grave (inflamación de la boca y el tracto gastrointestinal). Sin el funcionamiento normal del sistema inmunológico, su hijo es incapaz de curar estas irritaciones con rapidez. A menudo, se necesita medicación para el dolor. Es necesario tener cuidado de la boca para prevenir infecciones y lesiones cuando se sospecha de la mucositis.La diarrea, las náuseas y los vómitos pueden ocurrir con la quimioterapia, la radioterapia y / o irritación gastrointestinal. Las calorías y proteínas se pueden administrar a través de una (IV) vía intravenosa hasta que el niño es capaz de comer de nuevo y la diarrea se haya resuelto.
La sobrecarga de líquidos
La sobrehidratación es una complicación que puede producir neumonía, daño al hígado, y la presión arterial alta. La razón principal para la sobrecarga de líquido es que los riñones no pueden mantenerse al día con la gran cantidad de fluido que se administra por vía intravenosa en forma de medicamentos, la nutrición y los productos sanguíneos. Los riñones también pueden ser dañados por una enfermedad, infección, quimioterapia, radiación y / o antibióticos.
Durante el trasplante y la recuperación, el niño será evaluado para detectar signos y síntomas de sobrecarga de líquidos. Él / ella puede ser pesado por lo menos diariamente, a menudo dos veces o tres veces al día, y la química sanguínea y de entrada y salida se mide con frecuencia. Los medicamentos que ayudan a la función renal y la eliminación del exceso de líquido se pueden dar.Distrés respiratorio
El estado respiratorio es una función importante que puede estar comprometida durante el trasplante. La infección, la inflamación de las vías aéreas, la sobrecarga de líquido, la enfermedad de injerto contra huésped, y las hemorragias son posibles complicaciones potencialmente mortales que pueden ocurrir en los pulmones y el sistema pulmonar. El oxígeno suplementario puede ser necesario para ayudar a su hijo a respirar mejor hasta que se corrijan los problemas.
Cerrar seguimiento del estado de las vías respiratorias de su hijo puede incluir:Las radiografías de tórax - examen de diagnóstico que utiliza rayos invisibles de energía electromagnética para producir imágenes de los tejidos internos, los huesos y los órganos en una placa
Pulso oximetría - un oxímetro es un pequeño aparato que mide la cantidad de oxígeno en la sangre. Para realizar dicha medición, un pequeño sensor que se parece a un Band-Aid ® se graba en un dedo o dedo del pie. Cuando la máquina está encendida, una pequeña luz roja se puede ver en el sensor. El sensor no provoca dolor y la luz roja no se calienta.
Daño a los órganos
El hígado y el corazón son órganos importantes que pueden dañarse durante el proceso de trasplante. El daño temporal o permanente en el hígado y el corazón puede ser causado por infección, enfermedad del injerto contra el huésped, altas dosis de quimioterapia y radioterapia o la sobrecarga de líquidos.
La monitorización frecuente de la sangre de su hijo y los signos vitales es importante para minimizar y detectar cualquier daño a órganos que se ha producido.El fracaso del injerto
El fracaso del injerto (trasplante) agarrando en la médula ósea es una complicación potencial. El fracaso del injerto puede ocurrir como resultado de la infección, la enfermedad recurrente, o si el recuento de células madre de la médula donada fue insuficiente para producir el injerto.
El fracaso del injerto se puede tratar con un trasplante de médula, si hay una fuente disponible.Injerto contra huésped enfermedad
La enfermedad de injerto contra huésped (GVHD) puede ser una complicación grave y potencialmente mortal de un trasplante de médula ósea. Esta enfermedad se produce cuando el sistema inmune del donante reacciona contra el tejido del receptor. Las nuevas células no reconocen los tejidos y órganos del cuerpo del receptor. Los sitios más comunes para esta enfermedad son el tracto gastrointestinal, el hígado, la piel y los pulmones.
GVHD se clasifica de I a IV y puede ser aguda (ocurre de forma repentina) o crónica (ocurre durante un período de tiempo). Su niño recibirá una supervisión de cerca para detectar signos y síntomas de la EICH. Diarrea, fiebre, erupción, cambios en la piel, dolor abdominal, complicaciones respiratorias y disminución de la función hepática puede estar presente con EICH.
Se administrarán medicamentos antes del trasplante para reducir el riesgo de esta complicación.
Cuando se descargará a mi hijo?
Cuando su hijo sea dado después de un trasplante de médula ósea depende de muchos factores, incluyendo los siguientes:
Alcance de injerto
Presencia de complicaciones
Estado general de salud de su hijo
Distancia del centro (Esto puede ser especificado por el equipo de médicos de su hijo. De vez en cuando, se requerirá un paciente con trasplante de médula ósea para mantenerse dentro de una cierta distancia o tiempo de viaje desde la instalación para garantizar la seguridad en caso de que surjan complicaciones.)
Se requieren visitas frecuentes al equipo de trasplante de su hijo después de la descarga para determinar la efectividad del tratamiento, detectar complicaciones, enfermedad recurrente y para gestionar los efectos tardíos asociados con un trasplante de médula ósea. La frecuencia y duración de las visitas será determinada por el equipo de trasplante de su hijo.
Perspectivas a largo plazo para un trasplante de médula ósea
El pronóstico depende en gran medida de lo siguiente:
Tipo de trasplante de médula
Tipo y gravedad de la enfermedad que se está tratando
Respuesta de la enfermedad al tratamiento
Genética
La edad y la salud general del niño
Tolerancia a determinados medicamentos, procedimientos o terapias de su hijo
La gravedad de las complicaciones
Al igual que con cualquier procedimiento, tales como el trasplante de médula ósea, el pronóstico y la supervivencia a largo plazo pueden variar considerablemente de un niño a otro. El número de trasplantes que se realiza para un mayor número de enfermedades y los adelantos médicos actuales han mejorado mucho los resultados de trasplante de médula ósea en niños y adultos. Continua atención de seguimiento es esencial para el niño después de un trasplante de médula ósea. Continuamente se descubren nuevos métodos para mejorar el tratamiento y reducir las complicaciones y los efectos secundarios de un trasplante.
